


当出现胃痛、便血、吞咽困难等消化道不适时,医生常会建议做消化道造影或胃肠镜检查。前者是影像科的经典手段,通过 X 线与造影剂 “透视” 消化道结构;后者则是消化科的 “火眼金睛”,以内镜直接探查黏膜细节。这两种检查并非 “非此即彼”,却常让患者陷入选择困境:究竟哪种更适合自己?检查前要做哪些准备?风险又有多大?
一、本质差异:从检查原理看 “透视” 与 “直视” 的区别
(一)消化道造影:“影子成像” 的结构探查术
消化道造影全称为X 线气钡双重对比造影,核心原理是利用钡剂(高密度)与空气(低密度)的对比,通过 X 线摄片呈现消化道壁的形态、轮廓及功能状态。检查时患者需口服钡剂(有时需加服产气粉),在不同体位下,医生通过 X 线机捕捉食管、胃、十二指肠及结肠的充盈、黏膜和排空影像,判断是否存在溃疡、肿瘤、狭窄等结构异常。

技术特点:
非侵入性:无需插入器械,仅通过口服造影剂完成检查;
功能评估:可观察消化道蠕动、排空速度等动态功能;
范围局限:主要覆盖食管至结肠,对小肠中段显示较差。
(二)胃肠镜:“镜头深入” 的黏膜诊断术
胃肠镜是将带有高清摄像头的柔性软管(胃镜经口、肠镜经肛门)插入消化道,直接观察黏膜表面的微小病变,还可同步进行活检、息肉切除等治疗操作。无痛胃肠镜在此基础上增加静脉短效麻醉,患者在睡眠中完成检查,避免常规检查的恶心、腹痛等不适。
技术特点:
侵入性:器械直接接触消化道黏膜;
细节精准:可识别 0.1cm 级的黏膜糜烂、早癌病灶;
诊疗一体:发现病变即可取活检(明确病理性质)或内镜下治疗。
(三)核心差异对比表
对比维度 | 消化道造影 | 胃肠镜 |
检查方式 | 口服钡剂 + X 线摄片(非侵入) | 内镜插入 + 实时摄像(侵入) |
影像类型 | 静态 X 线影像 | 动态视频 + 高清图片 |
诊断深度 | 主要显示管壁结构,无法观察黏膜细节 | 直达黏膜层,可探及黏膜下病变 |
治疗功能 | 无 | 可活检、切除息肉、止血等 |
麻醉需求 | 无需麻醉 | 普通型无需,无痛型需静脉麻醉 |

二、关键指标 PK:准确性、适用性与安全性
(一)诊断准确性:胃肠镜更胜一筹,造影仍有不可替代价值
病变检出率:目前研究显示,胃镜对消化道疾病的敏感性为 88%,气钡造影为 86%,但两者联合可提升至 93.2%。具体到细分病变:
胃肠镜对胃炎、早期胃癌、结肠息肉等黏膜病变的检出率接近 100%;
消化道造影对食管憩室(检出率 0.73% vs 胃镜 0.15%)、管壁僵硬等结构改变的识别更具优势。
病理诊断能力:胃肠镜可直接取病变组织做病理检查(诊断金标准),而造影仅能通过影像间接推断,无法明确病变性质(如良性溃疡 vs 癌性溃疡)。
(二)适用场景:根据症状与需求精准匹配
优先选消化道造影的情况:
1.怀疑消化道梗阻、穿孔,造影可清晰显示梗阻部位与程度,且避免内镜加重穿孔风险;
2.年老体弱无法耐受内镜,如严重心肺功能不全者,造影无需麻醉,创伤更小;
3.消化道术后复查,评估吻合口狭窄、瘘管等结构问题更便捷;
4.食管动力障碍,可观察吞咽功能与食管蠕动情况。
优先选胃肠镜的情况:
1.不明原因出血,如便血、黑便,需明确出血点及病因(如溃疡、血管畸形);
2.癌前病变筛查,胃癌高危人群(家族史、幽门螺杆菌感染)、肠癌高危人群(45 岁以上、便潜血阳性)需胃肠镜早筛;
3.黏膜病变诊断,如慢性腹泻、烧心,需排查炎症性肠病、萎缩性胃炎;
4.需内镜治疗,如发现息肉需切除、异物需取出。
5.协同应用场景,造影发现可疑病变(如管壁充盈缺损)后,需胃肠镜进一步明确性质;胃肠镜无法通过梗阻部位时,造影可补充评估梗阻范围。
(三)禁忌人群与风险:两者各有 “禁区”
消化道造影禁忌证:
绝对禁忌:急性腹膜炎、消化道穿孔(钡剂可能漏入腹腔);
相对禁忌:对钡剂过敏、严重便秘(可能加重梗阻)。
胃肠镜禁忌证:
绝对禁忌:严重心肺衰竭、消化道穿孔急性期、意识障碍无法配合;
相对禁忌:凝血功能障碍(活检易出血)、急性肠炎、妊娠期(无痛型需避免麻醉)。
风险对比:
消化道造影:辐射暴露(单次检查辐射量约 0.5-1mSv,低于胸片),少数人出现钡剂便秘;
胃肠镜:普通型可能引发咽喉不适、腹痛;无痛型有麻醉风险(如呼吸抑制,发生率<0.1%),操作相关并发症(穿孔、出血,发生率<0.05%)。
三、检查全流程指南:准备、过程与术后护理
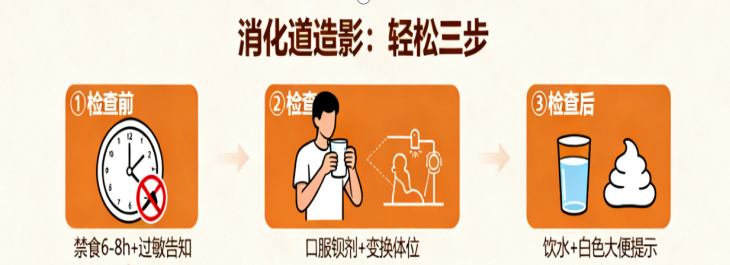
(一)消化道造影:简单准备,全程轻松
检查前:
禁食 6-8 小时,禁水 2 小时;便秘者提前 1 天服缓泻剂,清除肠道内容物;告知医生过敏史(尤其是碘过敏,部分造影需用碘剂增
检查中:
口服钡剂(约 200-300ml),根据医生指令变换体位(站立、侧卧);
若做气钡双重造影,需口服产气粉,可能有腹胀感;全程约 15-30 分钟,无明显不适。
检查后:
多饮水(>2000ml),促进钡剂排出;24-48 小时内大便可能呈白色,属正常现象。
(二)胃肠镜:准备严格,体验差异大
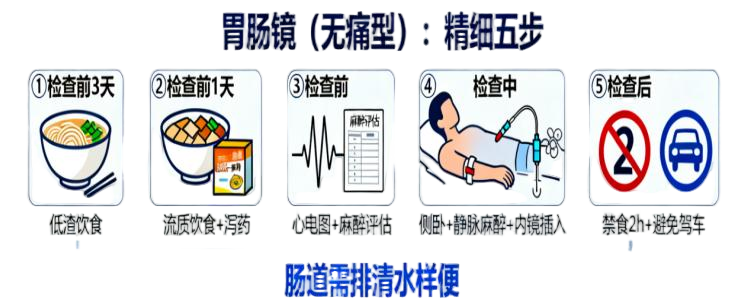
检查前(以无痛胃肠镜为例):
饮食准备:前 3 天低渣饮食,前 1 天流质饮食,检查前 6 小时禁食、禁水;
肠道清洁:服用聚乙二醇电解质散,直至排出淡黄色清水样便;
用药调整:抗凝药(如阿司匹林)需停药 1 周,高血压患者可含服降压药;
术前评估:完善心电图、凝血功能检查,麻醉师评估麻醉风险。
检查中:
左侧卧位,静脉注射麻醉剂(30 秒入睡);
胃镜经口插入,肠镜经肛门插入,全程无痛苦;
普通型患者可能有恶心、腹胀,需配合深呼吸。
检查后:
禁食禁水 2 小时(无痛型),2 小时后进食温软食物;
活检者 1 天内避免剧烈活动,忌辛辣饮酒;
麻醉后 24 小时内禁止驾车、高空作业。
四、终极选择指南:3 步找到适合自己的检查
第一步:明确核心需求
若为筛查早癌、明确出血原因:直接选胃肠镜(优先无痛型);
若为排查梗阻、穿孔或术后复查:首选消化道造影;
若症状模糊、不确定病变类型:可先做造影初筛,异常再查胃肠镜。
第二步:评估身体条件
年龄<60 岁、无基础疾病:优先胃肠镜(准确性更高);
年龄>70 岁、有严重心肺疾病:选消化道造影更安全;
对疼痛敏感、恐惧检查:无痛胃肠镜是最佳选择。
第三步:结合医生建议
消化科医生更侧重黏膜病变与治疗,可能优先推荐胃肠镜;
影像科医生更关注结构异常,可能建议造影初筛;
疑难病例需多学科会诊,联合两种检查提升诊断准确率。
五、常见误区澄清
误区 1:胃肠镜太痛苦,不如选造影
无痛胃肠镜通过短效麻醉实现 “无感知检查”,苏醒后仅轻微腹胀,90% 以上患者反馈良好。
误区 2:造影辐射大,对身体有害
单次造影辐射量远低于致癌阈值,孕妇、儿童需特殊防护,但普通人群无需过度担忧。
误区 3:做了胃肠镜就不用做造影
胃肠镜无法评估消化道整体蠕动功能,也不能显示梗阻远端情况,两者需互补使用。
结语:没有 “最好”,只有 “更适合”
消化道造影与胃肠镜如同消化道检查的 “左右眼”:前者擅长 “宏观透视”,看清管道结构与功能;后者精于 “微观探查”,捕捉黏膜细节与病变本质。选择时无需纠结 “哪个更好”,而应结合症状、身体状况与医生建议精准匹配。无论是造影的便捷安全,还是胃肠镜的精准诊疗,最终目的都是为了早发现、早干预消化道疾病,守护肠胃健康。